体力的にも余力の乏しい高齢者は、ちょっとしたことで体調が悪化します。
医療者は、この予期せぬ体調変化を「急変」と呼んだりしますが、
急変時の対応は、早ければ早いほど
救命率は高まり、予後も悪化させずに済むのです。
今回は、そんな「急変」に関して
「RRS:ラピット・レスポンス・システム」
をご紹介します。
🟨 この記事はこんな方におすすめ
- 病院で働いている
- 急変対応に苦手意識がある
- RRSという言葉だけ聞いたことがある
今回は以下の内容についてご紹介します。
急変時はどうして速やかな対応が必要なのか
そもそも急変は、医療者が予期してない急な状態の変化のことです。
「患者の意識がなくなってる!」「顔色が悪くて苦しそう!」
こんな感じです。
そもまま何もしないと、次の瞬間は「心停止」です。
急変対応の遅れは、患者の死に直結します。
時間が経てば経つほど、状態は悪くなるので、1秒でも早く手を打たなくてはなりません。

一度急変すると、これまで以上の濃厚な治療が必要になります。患者の生命予後が悪化するだけでなく、医療コストもかさみ、良いことなしです。
患者急変によるデメリット
- 患者の生命予後が悪化する
- 医療コストの増大する
- ICU等に長期滞在することで、他の患者の治療が制限される
ベッドサイドで働く我々、看護師からすると、
患者急変は、精神的にもストレスがかかり、業務は圧迫するし良いことなしです。
みんなの幸せのためにも、
患者を急変させない取り組みが重要です。
急変しそうな患者の探し方
あらかじめ、急変しそうな患者が分かっていれば問題ありません。
先手必勝というやつですね。
見つけ方には、コツがあります。
急変リスクのある患者を見つける
- 息が苦しそう
- 「胸が痛い」と言っている
- 冷や汗をかいている
こんなデータがあります。
「心停止患者の70%が、心停止の8時間以内に呼吸器症状を示す」
というものです。
振り返ると、「確かにあの患者ハァハァしてたな…」
なんて経験がある方もいるかと思います。
つまり、呼吸器症状の有無を見逃さないこと。
そして、「胸痛や冷や汗」といった症状をそのままにしないことが重要です。
「何か変な感じ」をスコア化する
「看護師の勘」は良くも悪くも、よく当たります。
しかし、この感覚的な気づきを人と共有するのは難しいものです。
そこでお勧めしたいのが、感覚のスコア化です。
客観的な評価指標は、共通言語になり、かつ説得力があります。
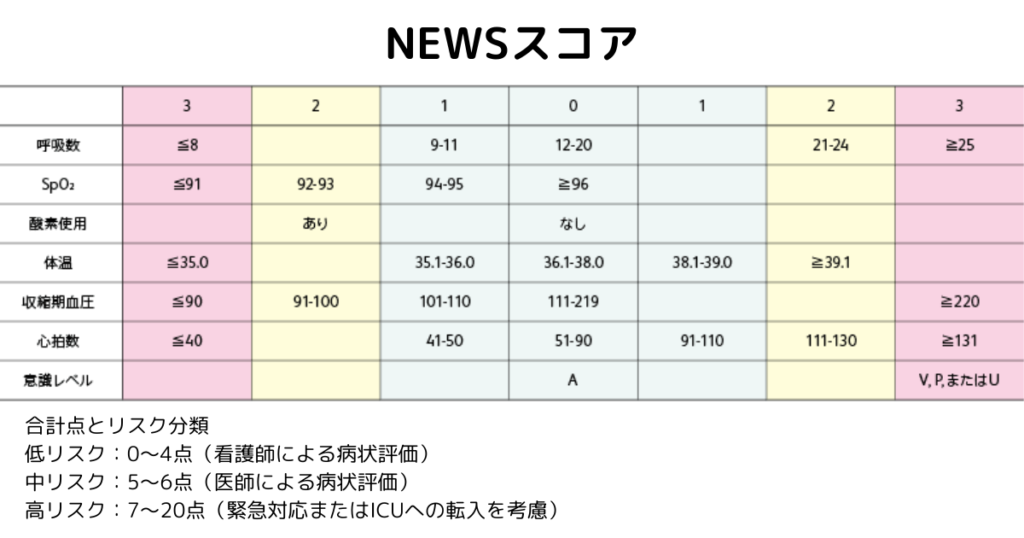

当院でも活用しているのが「NEWSスコア」です。急性疾患予後予測スコアとも言われ、「National Early Warning Score」の略です。
こういった指標を活用し、患者の状態をスコア化すれば、
「もう少し様子みても良いかな」「急いで対応した方がいいな」
と自分の判断に、自信を持つことができるのでオススメです。
RRSは何をしてくれるのか
RRSは基本的に、複数のメンバーで構成されるチーム(RRT)で活動します。
🟨 RRTの主な業務
- RRS起動時に対応する
- 病棟をラウンドしたり、電話相談を行う
患者の状態が悪化した時や、悪化しそうな時に
現場に駆けつけて一緒に対応します。
主治医に連絡がつかない場合でも、RRSに連絡さえすれば
RRT所属の医師からサポートが得られるという心強さがあります。
具体的な活動内容は、施設によってまちまちですが、
「患者の急変を予防する」という目的は共通です。

RRS起動基準は「何となくおかしい」といった感覚的なものだけではなく、「異常なバイタルサイン」として基準を決めておくと、躊躇わずに連絡しやすくなります。
【確認】診療報酬におけるRRS
- RRT(院内迅速対応チーム)を作り、24時間対応できる体制を構築する。チーム内に、救急または集中治療の経験を有し、所定研修を修了した医師と看護師を各1名を配置すること
- RRS体制で対応等の改善の必要性等について提言できる責任者を配置すること
- 有事の際の対応方法をマニュアルとして整備し、職員に遵守させること
- 多職種からなる委員会を設置し、RRTの対応を把握・評価し、マニュアルの見直しを行うこと
- RRTの活動を医療機関内に周知し、年2回程度の院内講習を開催すること
- RRTの対応状況に関して実績を記録すること
おすすめ記事>> 特定看護師の私が「出直し看護塾」を活用して圧倒的に患者を見る目が変わった話
RRSはどのくらい普及している?
1995年にオーストラリアで始まり、日本では2008年に導入されました。
なかなか普及してこなかったRRSですが、
現在では多くの施設で導入されています。
特に2022年、「急性期充実体制加算」にRRSが必須項目となった時期から、普及率は高まりました。
急性期充実体制加算
急性期の患者ケアに対応する体制の充実させることを目的に、病院内での急変対応を強化するための加算
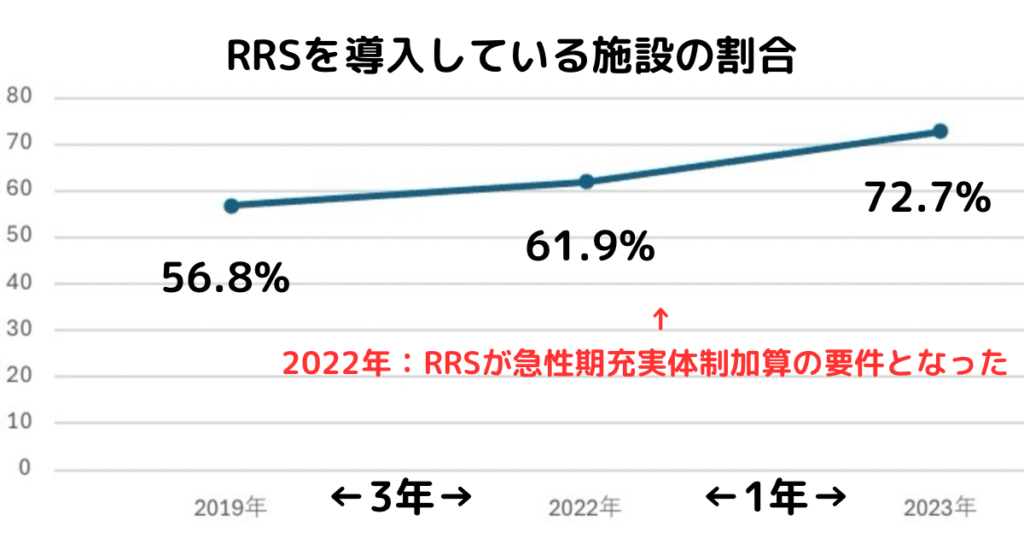
2019年:日本臨床医学会と日本集中治療医学会の調査 2022年:日本集中治療医学会と日本蘇生学会の調査
2024年の診療報酬改定では、急性期充実体制加算2が新設されました。
病床数の少ない施設でも適応できるようになったことで、さらに広く普及することが期待されています。
看護師こそRRSを有効活用せよ
結局のところ、患者の変化を最初に発見するのは看護師です。
「なんか変な感じがする」
そんな時、誰に相談しますか?
医師に連絡するまでではない気がするけど…
そのまま置いておくのも気が引ける…
そんな時に相談するのがRRSだと思います。

RRS担当者が看護師であれば、気軽に相談できるはずです。実際に日々のRRS担当を看護師が担っている施設も多いかと思います。
RRS担当者が一緒に状況を評価することで、
医師への連絡や検査準備、場合によってはICUへの転棟調整が円滑に進みます。
不安に感じたら、身構えずに「ひとまずRRSに報告しておく」と
患者の急変リスクが少し減らせるのかもしれません。
🟨 判断に迷う時のヒント
★急変兆候を認識する:ABCDEアプローチを用いてRRSを起動させる
★「何かおかしい」を言語化する:SBARを用いた報告
★重要な兆候を見逃さない:客観的指標の活用(NEWS2)
★気づきを躊躇せずに発信できる:qSOFAやNEWS2の活用
★チーム間の有効なコミュニケーション:TeamSTEPPS手法の2チャレンジルールの活用
★意識障害に対応する:GCSやFASTによる脳卒中の評価
★緊急性の高い兆候を見逃さない:突発最強持続、上気道閉塞に迅速に対応
★終末期患者への対応:DNARの解釈
Team STEPPS 「2チャレンジルール」
危険を察知した人が、安全確保のために「やっぱりこうしたほうがいいのでは?」と繰り返し提案すること
→「そこまで言うなら」と受け入れられる確率が上がる効果あり
おすすめ記事>> 働きながら特定行為研修|受講動機と大変さ






コメント